Malattia di Crohn: Una Malattia Infiammatoria Intestinale Cronica che Colpisce il Sistema Digestivo
La malattia di Crohn è una malattia infiammatoria intestinale cronica che colpisce il sistema digestivo. Può influenzare sia il tratto gastrointestinale superiore che inferiore. La malattia di Crohn è caratterizzata da un’infiammazione che si estende in profondità nei strati della parete intestinale colpita.
La malattia di Crohn può causare una gamma di sintomi, come dolore addominale, diarrea e perdita di peso. Può anche portare a complicazioni come ostruzione intestinale, ascessi e fistole. Si ritiene che la malattia di Crohn sia causata da una combinazione di fattori genetici e ambientali. È una condizione a vita con periodi di fiammate e remissione, che richiede una gestione continua per controllare i sintomi e prevenire complicazioni. In questo articolo troverete tutto ciò che vorreste sapere sulla malattia di Crohn e sulla sua gestione.
Cos’è la Malattia di Crohn?
La malattia di Crohn (nota anche come Crohn) prende il nome dal Dr. Burrill B. Crohn, che pubblicò il primo documento rilevante nel 1932 insieme ai suoi colleghi Gordon Oppenheimer e Leon Ginzburg.
La malattia di Crohn appartiene al gruppo delle malattie infiammatorie intestinali idiopatiche (tra cui la colite ulcerosa) e può causare diarrea, dolore addominale e altri sintomi del sistema digestivo, che vengono analizzati ulteriormente in questo articolo.
Nessuno sa esattamente cosa causi la malattia di Crohn. Inoltre, nessuno può prevedere il decorso della malattia in un paziente specifico. Alcuni pazienti potrebbero non sperimentare sintomi per molti anni, mentre altri potrebbero avere frequenti fiammate. Una cosa è certa: la malattia di Crohn è una condizione cronica e non è completamente curabile.
La morte per malattia di Crohn è molto rara, ma possono verificarsi complicazioni come gravi infezioni e cancro al colon-retto. Nonostante un rischio relativamente aumentato di cancro al colon-retto rispetto alla popolazione generale, i pazienti con malattia di Crohn hanno complessivamente un rischio molto basso, che aumenta 8-10 anni dopo la diagnosi di Crohn. Con un monitoraggio regolare tramite colonoscopia preventiva, esercizio fisico e una dieta sana, questo rischio è minimizzato, e la malattia di Crohn non è fatale. Gli studi mostrano che l’aspettativa di vita nei pazienti con malattia di Crohn non differisce da quella della popolazione generale.
Cosa Scatena l’Autoimmunità nella Malattia di Crohn?
Negli individui sani, il sistema immunitario del corpo uccide i microbi e le cellule “cattive” che potrebbero trasformarsi in cancro. A volte, però, invece di uccidere solo le cellule “cattive”, qualcosa va storto e il sistema immunitario inizia ad attaccare le cellule sane. Questo processo è chiamato “risposta autoimmune” e porta alla malattia di Crohn. Nei pazienti con malattia di Crohn, il sistema immunitario attacca la mucosa, la superficie interna del sistema digestivo. Ciò causa infiammazione, che può portare a ulcere e sanguinamenti. I sintomi della malattia di Crohn hanno periodi di fiammate e remissione, ma la malattia non è curabile. Fortunatamente, ci sono farmaci che migliorano i sintomi della malattia.
Quali sono i Sintomi della Malattia di Crohn?
I sintomi della malattia di Crohn includono:
- Diarrea
- Dolore addominale
- Stanchezza
- Perdita di peso
- Febbre
- Ulcere della bocca
- Eruzioni cutanee
- Dolore articolare
- Rossore agli occhi
- Fistole e ascessi nell’area rettale
Esiste un Test Specifico per la Malattia di Crohn?
Sì. Esistono test specifici che possono aiutare a diagnosticare la malattia di Crohn. I gastroenterologi raccomandano radiografie o altri metodi di imaging per esaminare la parte superiore dell’intestino (intestino tenue) e la colonoscopia per esaminare la parte inferiore dell’intestino (colon). Durante la colonoscopia, il gastroenterologo inserisce un tubo flessibile sottile nel retto e lo spinge fino al cieco, il punto finale del grosso intestino (addome inferiore destro). L’endoscopio ha una piccola telecamera collegata a uno schermo esterno, consentendo al gastroenterologo di vedere le lesioni all’interno dell’intestino e prelevare biopsie.
Esistono anche marcatori nel sangue e nelle feci utilizzati nell’approccio diagnostico dei pazienti con malattia infiammatoria intestinale. I più importanti di questi marcatori sono la proteina C-reattiva (CRP), la calprotectina fecale e la lattoferrina fecale. Lo svantaggio di questi marcatori è che hanno sensibilità e specificità variabili nella diagnosi dell’infiammazione intestinale. La CRP nel sangue ha una bassa sensibilità di 0,49 e un’alta specificità di 0,92. La calprotectina fecale ha una sensibilità di 0,88 e una specificità di 0,73. La lattoferrina fecale ha una sensibilità di 0,82 e una specificità di 0,79. Pertanto, questi tre marcatori dovrebbero essere considerati insieme, e naturalmente la conferma della malattia dovrebbe essere sempre effettuata con colonoscopia e basata sul quadro clinico del paziente.
Cosa Posso Fare per Sentirmi Meglio dalla Malattia di Crohn?
Se sei stato diagnosticato con la malattia di Crohn, puoi:
- Ridurre gli alimenti che esacerbano i tuoi sintomi.
- Smettere di fumare, se fumi. Il fumo peggiora i sintomi e aumenta la probabilità di dover ricorrere a un intervento chirurgico.
- Evitare farmaci come l’aspirina e i farmaci antinfiammatori non steroidei.
Come viene Trattata la Malattia di Crohn?
Esistono vari farmaci che migliorano i sintomi della malattia di Crohn. Questi farmaci riducono l’infiammazione e la risposta immunitaria del corpo. Alcuni farmaci vengono somministrati durante la fiammata della malattia, mentre altri vengono somministrati come terapia di mantenimento per mantenere la remissione della malattia. Gli antibiotici vengono talvolta prescritti ai pazienti con malattia di Crohn ma non trattano la malattia in sé.
Durante una fiammata della malattia, di solito viene somministrato cortisone, per via orale o endovenosa, in varie forme (idrocortisone, prednisone o prednisolone, metilprednisolone). Un problema che i gastroenterologi affrontano di solito è l’equivalenza del cortisone da una forma all’altra. Calcola automaticamente i mg di cortisone da una forma all’altra cliccando qui.
Il mio Gastroenterologo ha Suggerito che Inizi un Agente Biologico. Cos’è e Quali Test Dovrò Fare Prima?
Gli agenti biologici sono sostanze normalmente prodotte nel nostro corpo ma per il trattamento delle malattie infiammatorie intestinali vengono prodotte industrialmente e somministrate per via endovenosa o sottocutanea ai pazienti che ne hanno bisogno. Gli agenti biologici includono anticorpi specifici contro il fattore di necrosi tumorale-alfa (anti-TNF-α / infliximab o Remicade, adalimumab o Humira). Esistono anche biosimilari di anti-TNF-α con i nomi commerciali Remsima e Inflectra.
Nella malattia di Crohn viene utilizzato anche un nuovo agente biologico contro l’integrina α4β7 (vedolizumab, Entyvio). Questo agente è attualmente somministrato per via endovenosa ed è utilizzato sia dopo il fallimento della terapia TNF-α sia come terapia di prima linea.
Inoltre, l’anticorpo monoclonale contro le interleuchine 12 e 23 (anti-IL-12 & -23) commercializzato come Ustekinumab (STELARA) è stato indicato. La fase di induzione della remissione della malattia di Crohn avviene con somministrazione endovenosa, seguita dalla fase di mantenimento con somministrazione sottocutanea del farmaco. STELARA è indicato per il trattamento di pazienti adulti con malattia di Crohn da moderatamente a gravemente attiva, che hanno mostrato una risposta inadeguata, perdita di risposta o intolleranza alla terapia convenzionale o a un antagonista del TNF-α o presentano controindicazioni a queste terapie.
Gli agenti biologici meno comunemente utilizzati nella malattia di Crohn sono il Certolizumab pegol (Cimzia), che inibisce anche il TNF-α, e il Natalizumab (Tysabri). Il natalizumab è un inibitore selettivo delle molecole di adesione e si lega alla subunità α4 delle integrine umane.
Nel luglio 2022, l’agente biologico Risankizumab (Skyrizi) ha ricevuto l’indicazione per la malattia di Crohn da moderata a grave. Il risankizumab è un anticorpo monoclonale umanizzato di immunoglobulina G1 (IgG1) che si lega selettivamente con elevata affinità alla subunità p19 della citochina interleuchina-23 (IL-23) umana e inibisce la segnalazione cellulare dipendente da IL-23 e il rilascio di citochine pro-infiammatorie.
La European Crohn’s and Colitis Organization (ECCO) ha emesso un elenco di test necessari che ogni paziente che deve essere trattato con un agente biologico dovrebbe sottoporsi, per quanto riguarda la gestione delle infezioni.
Un utile algoritmo per l’uso degli agenti biologici nei pazienti con IBD è stato pubblicato nel 2023, e potete vederlo nella seguente immagine (Singh S. Nat Rev Gastroenterol Hepatol 2023).
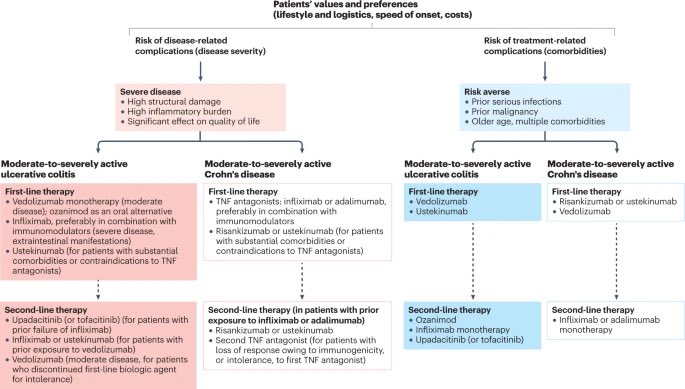
È Necessario l’Intervento Chirurgico per la Malattia di Crohn?
L’intervento chirurgico è necessario come ultima risorsa se i farmaci non riescono a controllare i sintomi della malattia di Crohn o se i farmaci causano gravi effetti collaterali. L’intervento chirurgico non cura la malattia, ma può aiutarti a sentirti meglio e a tornare alle tue attività quotidiane.
L’intervento chirurgico per il trattamento della malattia di Crohn mira a:
- Rimuovere la parte colpita del colon.
- Ripristinare la pervietà del colon che è stata ostruita.
La Malattia di Crohn Aumenta il Rischio di Sviluppare Cancro al Colon-Retto?
Possibilmente. Il rischio dipende dalla durata e dall’estensione della malattia. Gli esperti raccomandano che i pazienti con malattia di Crohn che colpisce il colon debbano essere controllati con colonoscopia a intervalli regolari, inizialmente pochi anni dopo la diagnosi e poi una volta all’anno.
La Malattia di Crohn Aumenta il Rischio di Sviluppare Condilomi Genitali?
C’è un rischio aumentato del 54% di sviluppare condilomi genitali nelle donne con malattia infiammatoria intestinale (rischio aumentato del 33% indipendentemente dal genere), principalmente nella malattia di Crohn, secondo uno studio danese pubblicato nel giornale della Società Gastroenterologica Europea nel 2022. I pazienti devono essere informati per vaccinarsi contro l’HPV. Controlli sistematici per i condilomi genitali, specialmente nelle donne con malattia di Crohn che ricevono tiopurine come farmaco, dovrebbero essere condotti.
La Malattia di Crohn è Collegata alla Sindrome dell’Intestino Irritabile?
Secondo uno studio britannico pubblicato in Alimentary Pharmacology & Therapeutics nell’agosto 2022, più di 2/3 dei pazienti con malattia infiammatoria intestinale soffrono di sindrome dell’intestino irritabile. La sindrome dell’intestino irritabile nei pazienti con malattia infiammatoria intestinale è associata a un aumento dei ricoveri ospedalieri, un aumentato rischio di stress, depressione e disturbi somatoformi, e una peggiore qualità della vita. Tuttavia, la sindrome dell’intestino irritabile non influisce negativamente sul decorso della malattia infiammatoria intestinale.
La Malattia di Crohn è Collegata alla Celiachia?
I pazienti con malattia di Crohn sembrano avere più di tre volte il rischio di sviluppare celiachia rispetto alla popolazione generale (HR 3.31, 95%CI 2.69–4.06). Lo studio rilevante è stato pubblicato nel settembre 2022 nell’American Journal of Gastroenterology e includeva 48,551 pazienti con celiachia e 83,529 pazienti con malattia infiammatoria intestinale monitorati per 20 anni.
Come Sarà la Mia Vita con la Malattia di Crohn?
I pazienti con malattia di Crohn spesso necessitano di un trattamento a vita. La maggior parte dei pazienti con malattia di Crohn vive una vita abbastanza normale.
Ho la Malattia di Crohn. Posso Rimanere Incinta?
Nella maggior parte dei casi, la malattia di Crohn non influisce sulla capacità di una donna di rimanere incinta. Se desiderate rimanere incinte, parlatene con il vostro gastroenterologo prima di iniziare a cercare di concepire. Questo garantirà di aver fatto tutti i test necessari prima e durante la gravidanza. Potrebbe essere necessaria una modifica del farmaco. Questo perché alcuni dei farmaci utilizzati per trattare la malattia di Crohn potrebbero non essere sicuri per l’embrione.
Sto Ricevendo Trattamento per la Malattia di Crohn e Ho un’Infezione. Dovrei Interrompere il Trattamento?
Dipende dal tipo di infezione (virale, batterica, fungina o Clostridium) e dal tipo di trattamento che il paziente sta ricevendo per la malattia di Crohn o la colite ulcerosa (tiopurine, anti-TNF o anti-integrine).
References
- Zavos C, Kountouras J, et al. Targeting E-cadherin-catenin complex and eradicating Helicobacter pylori may be effective in managing inflammatory bowel disease and its complications. Med Hypotheses 2007 Mar;68(3):706-7.
- Kountouras J, Zavos C, et al. Low risk of colorectal cancer in a Greek cohort of inflammatory bowel disease patients. Aliment Pharmacol Ther 2014 May;39(9):1001-2.
- Terzoudis S, Zavos C, et al. The bone and fat connection in inflammatory bowel diseases. Inflamm Bowel Dis 2014; (in press)
- Kountouras J, Zavos C, et al. Autologous haematopoietic stem cell transplantation in a patient with refractory Crohn’s disease. J Crohns Colitis 2011 Jun;5(3):275-6.
- Terzoudis S, Zavos C, et al. Increased fracture risk assessed by Fracture Risk Assessment Tool in Greek patients with Crohn’s disease. Dig Dis Sci 2013 Jan;58(1):216-21.
- Kountouras J, Zavos C, et al. Apoptosis, inflammatory bowel disease and carcinogenesis: overview of international and Greek experiences. Can J Gastroenterol 2003 Apr;17(4):249-58.
- Kountouras J, Zavos C, et al. Apoptosis and apoptosis-related proteins in inflammatory bowel disease. Apoptosis 2004 Sep;9(5):657-8.
- Kountouras J, Zavos C, et al. Immunomodulatory benefits of cyclosporine A in inflammatory bowel disease. J Cell Mol Med 2004 Jul-Sep;8(3):317-28.
- Koutroubakis IE, Zavos C, et al. Role of ghrelin and insulin-like growth factor binding protein-3 in the development of osteoporosis in inflammatory bowel disease. J Clin Gastroenterol 2011 Jul;45(6):e60-5.
- Zavos C, Kountouras J, et al. Diagnostic role of upper gastrointestinal endoscopy in patients with inflammatory bowel disease. Ghana Med J 2007 Sep;41(3):144-5.
- Kapetanakis N, Zavos C, et al. Potential oncogenic properties of mobilized stem cells in a subpopulation of inflammatory bowel disease patients infected by Helicobacter pylori infection. Inflamm Bowel Dis 2013 Feb;19(2):E27-9.
- Elmahdi R, Thomsen LT, et al. Increased risk of genital warts in inflammatory bowel disease: A Danish registry-based cohort study (1996-2018). United European Gastroenterol J 2022 Mar 16.
- Fairbrass KM, Hamlin PJ, et al. Natural history and impact of irritable bowel syndrome-type symptoms in inflammatory bowel disease during 6 years of longitudinal follow-up. Aliment Pharmacol Ther 2022 Aug 22.
- Mårild K, Söderling J, et al. Association of Celiac Disease and Inflammatory Bowel Disease: A Nationwide Register-Based Cohort Study. Am J Gastroenterol 2022 Sep 1;117:1471-1481.
- Singh S. Positioning therapies for the management of inflammatory bowel disease. Nat Rev Gastroenterol Hepatol 2023
